Vaksin
Artikel ini memberikan informasi dasar tentang topik kesehatan. |
Vaksin adalah sediaan biologis yang digunakan untuk menghasilkan kekebalan adaptif terhadap penyakit infeksi tertentu. Biasanya, vaksin mengandung agen atau zat yang menyerupai mikroorganisme penyebab penyakit dan sering kali dibuat dari mikroorganisme yang dilemahkan atau dimatikan, dari toksinnya, atau dari salah satu protein permukaannya. Agen dalam vaksin merangsang sistem imun agar dapat mengenali agen tersebut sebagai ancaman, menghancurkannya, dan mengingatnya agar sistem imun dapat kembali mengenali dan menghancurkan mikroorganisme yang berhubungan dengan agen tersebut saat ditemui pada masa depan. Vaksin dapat bersifat profilaksis (misalnya untuk mencegah atau memperbaiki dampak akibat infeksi patogen pada masa depan) atau terapeutik (misalnya vaksin terhadap kanker).[1][2][3][4]
| Vaksin | |
|---|---|
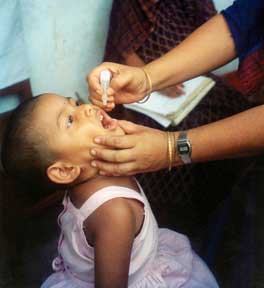 | |
| Seorang anak mendapat vaksinasi polio (poliomyelitis). Vaksin ini diberikan secara oral, hanya beberapa tetes cairan yang berasa manis. | |
| Informasi umum |
Pemberian vaksin disebut vaksinasi, yang merupakan salah satu bentuk imunisasi. Vaksinasi merupakan metode paling efektif untuk mencegah penyakit menular.[5] Penerapan vaksinasi secara luas telah menciptakan kekebalan kelompok yang berperan penting dalam pemberantasan cacar di seluruh dunia dan pembatasan sejumlah penyakit seperti polio, campak, dan tetanus di banyak belahan dunia. Efektivitas vaksinasi telah dipelajari dan diverifikasi secara luas;[6] vaksin yang telah terbukti efektif misalnya vaksin influenza,[7] vaksin HPV,[8] dan vaksin cacar air.[9] Organisasi Kesehatan Dunia (WHO) melaporkan bahwa saat ini telah diterbitkan izin untuk vaksin bagi dua puluh lima jenis infeksi yang dapat dicegah.[10]
Vaksin berasal dari kata variolae vaccinae (cacar sapi). Istilah ini dibuat oleh Edward Jenner (yang mengembangkan konsep vaksin dan menciptakan vaksin pertama) untuk menyebut penyakit cacar sapi. Ia menggunakan frasa tersebut pada tahun 1798 dalam bukunya Penyelidikan Variolae vaccinae yang dikenal sebagai cacar sapi, yang menjelaskan efek perlindungan cacar sapi terhadap cacar.[11] Pada tahun 1881, untuk menghormati Jenner, Louis Pasteur mengusulkan bahwa istilah tersebut harus diperluas agar mencakup inokulasi pelindung, metode baru saat itu yang kemudian dikembangkan.[12] Ilmu yang mempelajari pengembangan dan produksi vaksin disebut vaksinologi.
Jenis
suntingAda berbagai jenis vaksin yang masing-masing dibuat dengan proses yang berbeda. Vaksin diklasifikasikan menurut jenis zat yang terkandung di dalamnya, yang masing-masing dirancang dengan strategi berbeda untuk mengurangi risiko penyakit sambil mempertahankan kemampuan untuk menginduksi respons imun yang menguntungkan. Beberapa jenis vaksin yaitu vaksin yang berupa keseluruhan patogen (baik patogen inaktif, patogen hidup yang dilemahkan, dan vaksin kimerik), vaksin subunit (komponen tertentu yang dapat menstimulasi sistem imun, misalnya vaksin konjugat, vaksin toksoid, dan vaksin protein rekombinan), serta vaksin asam nukleat (misalnya vaksin plasmid DNA, vaksin mRNA, dan vaksin vektor rekombinan).[13]
Dilemahkan
suntingBeberapa vaksin mengandung mikroorganisme hidup yang dilemahkan. Vaksin ini menghasilkan infeksi terbatas yang cukup untuk memicu respons imun, tetapi tidak cukup untuk menyebabkan keadaan penyakit yang sebenarnya.[14] Banyak di antara vaksin ini berisi virus aktif yang telah dikultur dalam kondisi yang menonaktifkan sifat virulennya atau berisi organisme serupa yang berkerabat dekat tetapi kurang berbahaya, tetapi dapat menghasilkan respons imun yang luas.
Meskipun sebagian besar vaksin yang dilemahkan berupa virus, beberapa di antaranya adalah bakteri. Contohnya virus penyebab demam kuning, campak, beguk, dan rubela, serta bakteri penyebab demam tifoid. Vaksin Mycobacterium tuberculosis hidup yang dikembangkan oleh Calmette dan Guérin tidak dibuat dari galur yang menular, melainkan galur yang virulensinya dimodifikasi dan disebut "BCG", yang digunakan untuk membangkitkan respons imun. Vaksin hidup yang dilemahkan biasanya memicu respons imun yang lebih tahan lama. Namun, vaksin ini mungkin tidak aman bagi individu yang memiliki gangguan sistem imun dan walaupun sangat langka, dapat bermutasi ke bentuk virulen yang malah menyebabkan penyakit.[15]
Inaktif
suntingBeberapa vaksin mengandung mikroorganisme yang tidak aktif (tetapi sebelumnya bersifat virulen) yang telah dihancurkan oleh bahan kimia, pemanasan, atau radiasi.[13] Vaksin ini seperti "hantu" mikroorganisme, misalnya selubung sel bakteri yang utuh tetapi kosong tak berisi, yang dianggap sebagai fase peralihan antara vaksin yang inaktif dengan vaksin yang dilemahkan.[16] Vaksin bakteri umumnya menggunakan mikroorganisme mati, sedangkan vaksin virus terdiri dari agen yang tidak aktif.[14] Contoh vaksin inaktif adalah vaksin polio, vaksin hepatitis A, vaksin rabies, dan sebagian besar vaksin influenza.[17]
Toksoid
suntingVaksin toksoid berarti vaksin yang mengandung toksoid atau toksin yang sudah diinaktifkan. Contoh vaksin toksoid yaitu toksoid tetanus dan difteri toksoid.[18]
Subunit
suntingVaksin subunit mengandung antigen murni daripada menggunakan seluruh mikroorganisme. Antigen yang dimurnikan bisa berupa toksoid, fragmen subseluler, atau molekul permukaan, yang diangkut oleh pembawa yang berbeda. Respon imun terhadap vaksin subunit berbeda berdasarkan antigen yang digunakan. Antigen protein biasanya menimbulkan respons imun adaptif bergantung sel T, sedangkan antigen polisakarida menghasilkan respons tidak bergantung sel T.[19] Contoh vaksin subunit: acellular pertussis (aP), Haemophilus influenza type b (Hib), pneumococcal (PCV-7, PCV-10, PCV-13), dan hepatitis B (HepB).[18]
Konjugat
suntingVaksin terkonjugasi dapat didefinisikan sebagai subkelas vaksin subunit karena pembawa protein digunakan untuk membawa antigen berbasis polisakarida.
Vaksin genetik
suntingVaksin genetik atau vaksin berbasis gen adalah vaksin yang mengandung asam nukleat seperti DNA atau RNA yang selanjutnya digunakan untuk biosintesis protein antigen di dalam sel. Vaksin genetik mencakup vaksin DNA, vaksin RNA dan vaksin vektor virus.
Imunologi vaksin
suntingVaksin yang telah dimasukkan ke dalam tubuh dapat merangsang bangkitnya sistem imun dan tahap akhirnya adalah dibentuknya antibodi dan sel-sel memori. Proses ini melibatkan sistem imun bawaan dan sistem imun adaptif. Antigen yang masuk akan ditangkap oleh sel dendritik dan mengalami pengolahan antigen. Selanjutnya terjadi reaksi berantai yang menghasilkan sel pembantu dan sel memori. Sel pembantu dalam hal ini menginduksi aktivasi sel B dalam menghasilkan antibodi.[20]
Bahan
suntingVaksin dapat berupa galur virus atau bakteri yang telah dilemahkan, sehingga tidak menimbulkan penyakit. Vaksin dapat juga berupa organisme mati atau hasil-hasil pemurniannya (protein, peptida, partikel serupa virus). Vaksin akan mempersiapkan sistem imun manusia atau hewan untuk bertahan terhadap serangan patogen tertentu, terutama bakteri, virus, atau toksin. Vaksin juga bisa membantu sistem imun untuk melawan sel-sel (kanker).
Sekarang ini telah terdapat berbagai macam vaksin untuk bermacam-macam penyakit, walaupun demikian vaksin belum ada untuk beberapa penyakit penting, seperti vaksin untuk malaria, HIV.[21] atau demam berdarah.
Vaksin biasanya mengandung satu atau lebih adjuvan, yang digunakan untuk meningkatkan respons kekebalan. Toksoid tetanus, misalnya, biasanya diadsorpsi ke tawas. Bahan ini menyajikan antigen sedemikian rupa untuk menghasilkan aksi yang lebih besar daripada toksoid tetanus cair biasa.
Vaksin juga mengandung bahan pengawet untuk mencegah kontaminasi dengan bakteri atau jamur. Sampai beberapa tahun terakhir, thimerosal pengawet digunakan dalam banyak vaksin yang tidak mengandung virus hidup. Pada tahun 2005, satu-satunya vaksin anak-anak di AS yang mengandung thimerosal dalam jumlah lebih banyak adalah vaksin influenza,[22] yang saat ini direkomendasikan hanya untuk anak-anak dengan faktor risiko tertentu.[23] Vaksin influenza dosis tunggal yang diberikan di Inggris tidak mencantumkan thiomersal (namanya di Inggris) dalam bahan-bahannya. Pengawet dapat digunakan pada berbagai tahap produksi vaksin, dan metode pengukuran yang paling canggih mungkin mendeteksi jejak mereka pada produk jadi.[24]
Efektivitas
suntingDalam sejarah, vaksin adalah yang terefektif untuk melawan dan memusnahkan penyakit infeksi. Bagaimanapun, keterbatasan dari efektivitasnya ada.[25] Kadang-kadang, perlindungan gagal, karena sistem kekebalan tubuh tidak memberikan respons yang diinginkan atau malah tidak merespons sama sekali terhadap antigen yang diberikan oleh vaksin. Kurangnya respons sistem kekebalan tubuh tersebut terjadi karena faktor-faktor klinis seperti misalnya diabetes, penggunaan steroid, infeksi HIV atau usia. Bagaimanapun hal ini juga terjadi karena faktor genetik, jika sistem kekebalannya tidak memiliki galur sel B yang dapat menghasilkan antibodi yang bereaksi efektif dan mengikat antigen dari patogen.
Bahkan jika yang divaksinasi mengembangkan antibodinya, proteksinya mungkin tidak cukup; kekebalan mungkin berkembang terlalu lambat, antibodi mungkin tidak dapat menumpas antigen sepenuhnya, atau bisa juga terdapat berbagai galur patogen, tidak semuanya bergantung pada sistem rekasi kekebalan. Bagaimanapun, bahkan hanya sebagian, terlambat, atau kekebalan yang lemah, seperti terjadi pada kekebalan silang pada suatu galur daripada galur target, mungkin meringankan infeksinya, yang menurunkan tingkat kematian, menurunkan banyaknya yang sakit (morbiditas) dan mempercepat penyembuhan.
Vaksinasi ulang umumnya digunakan untuk meningkatkan tanggapan kekebalan, terutama untuk usia lanjut (50-75 tahun ke atas), di mana tanggapan kekebalan untuk vaksin sederhana mungkin melemah.[26] Efektivitas vaksin bergantung pada beberapa faktor:
- Penyakit itu sendiri (vaksin untuk penyakit A lebih ampuh daripada vaksin untuk penyakit B)
- Starin dari vaksin (beberapa vaksin spesifik terhadapnya, atau sekurangnya kurang efektif melawan galur tertentu dari penyakit)[27]
- Apakah jadwal imunisasi benar-benar dipatuhi.
- Tanggapan yang berbeda terhadap vaksin; sejumlah individu tidak memberikan tanggapan pada vaksin tertentu, berati mereka tidak memproduksi antibodi bahkan setelah divaksin dengan benar.
- Berbagai macam faktor seperti etnis, usia, atau kelainan genetik.
Jika individu yang divaksin tetap sakit, maka penyakitnya lebih jinak dan tidak mudah menyebarkan penyakit daripada pasien yang tidak divaksin.[28]
Hal-hal yang harus dipertimbangkan untuk efektivitas program vaksinasi:
- membuat pemodelan yang lebih hati-hati untuk mengantisipasi dampak dari sebuah kampanye imunisasi pada epidemiologi penyakit dalam jangka menengah dan panjang
- pemantauan terus menerus pada penyakit tersebut setelah penggunaan vaksin baru
- tetap menjaga tingkat imunisasi yang tinggi, bahkan ketika penyakit sudah jarang ditemukan
Pada 1958, terdapat 763,094 kasus campak di Amerika Serikat; dan 552 di antaranya meninggal.[29][30] Setelah pemakaian vaksin baru, jumlah kasus menurun hingga kurang dari 150 kasus per tahun.[30] Di awal 2008, terdapat 64 kasus terduga campak, 54 penderita mendapatkannya dari luar AS, dan hanya 13% yang benar-benar terkena di AS; 63 dari 64 orang tersebut belum pernah divaksinasi campak atau tidak yakin telah divaksinasi sebelumnya.[30]
Menumbuhkan kekebalan
suntingSistem kekebalan mengenali partikel vaksin sebagai agen asing, menghancurkannya, dan "mengingat"-nya. Ketika di kemudian hari agen yang virulen menginfeksi tubuh, sistem kekebalan telah siap:
- Menetralkan bahannya sebelum bisa memasuki sel; dan
- Mengenali dan menghancurkan sel yang telah terinfeksi sebelum agen ini dapat berbiak
- Jika tetap sakit, maka sakitnya akan jauh lebih ringan
Vaksin yang dilemahkan digunakan untuk melawan tuberkulosis, rabies, dan cacar; agen yang telah mati digunakan untuk mengatasi kolera dan tifus; toksoid digunakan untuk melawan difteri dan tetanus.
Efek samping
suntingTerdapat beberapa efek samping setelah menerima vaksin seperti mual, pusing, dan muntah. Hal tersebut terjadi karena tubuh akan merespon seolah-olah terjadi infeksi.[31]
Meskipun begitu, vaksin sejauh ini tidak virulen sebagaimana agen "sebenarnya", dan maka dari itu harus diperkuat dengan vaksinasi ulang beberapa kali tiap tahun. Suatu cara untuk mengatasi hal ini adalah dengan vaksinasi DNA. DNA yang menyandi suatu bagian virus atau bakteri yang dapat dikenali oleh sistem kekebalan dimasukkan dan diekspresikan dalam sel manusia/hewan. Sel-sel ini selanjutnya menghasilkan toksoid agen penginfeksi, tanpa pengaruh berbahaya lainnya. Pada tahun 2003, vaksinasi DNA masih dalam percobaan, namun menunjukkan hasil yang menjanjikan.
Pemberantasan penyakit
suntingBerbagai penyakit seperti polio telah dapat dikendalikan di negara-negara maju dan juga Indonesia melalui penggunaan vaksin secara massal (rubella dilaporkan telah musnah dari AS). Cacar nanah telah berhasil dimusnahkan dari seluruh dunia, makanya tidak ada lagi vaksinasi cacar nanah (harap bedakan dengan cacar air).
Sepanjang mayoritas masyarakat telah diimunisasi, penyakit infeksi akan sulit mewabah. Pengaruh ini disebut kekebalan kelompok. Beberapa kalangan, terutama yang melakukan praktik pengobatan alternatif, menolak untuk mengimunisasi dirinya atau keluarganya, berdasarkan keyakinan bahwa efek samping vaksin merugikan mereka. Para pendukung vaksinasi rutin menjawab dengan mengatakan bahwa efek samping vaksin yang telah berizin, jika ada, jauh lebih kecil dibandingkan dengan akibat infeksi penyakit, atau sangat jarang, dan beranggapan bahwa hitungan untung/rugi haruslah berdasarkan keuntungan terhadap kemanusiaan secara keseluruhan, bukan hanya keuntungan pribadi yang diimunisasi. Risiko utama rubella, misalnya, adalah terhadap janin wanita hamil, tetapi risiko ini dapat secara efektif dikurangi dengan imunisasi anak-anak agar tidak menular kepada wanita hamil.
Sistem pemberian vaksin
suntingTerdapat beberapa cara baru dalam pengembangan pada sistem pemberian vaksin, yang diharapkan akan lebih efisien dalam pemberiannya. Metode-metode yang mungkin termasuk liposome dan ISCOM (immune stimulating complex).[32] Sistem pemberian vaksin yang baru adalah pemberian melalui oral, seperti vaksin polio (juga vaksin kolera). Dengan pemberian melalui oral, maka tidak ada risiko mengkontaminasi darah. Vaksin oral padatan telah terbukti lebih stabil dan tak perlu terlalu dibekukan; kestabilan mengurangi kebutuhan pendinginan terus menerus, yang biasanya pada rentang suhu tertentu tergantung produsennya, yang pada akhirnya mengurangi biaya keseluruhan.[33] Vaksin tanpa menggunakan jarum (dengan nanopatch) juga sedang dikembangkan oleh WHO.[34][35][36]
Ekonomi pengembangan
suntingSalah satu tantangan dalam pengembangan vaksin adalah masalah ekonomi: Banyak penyakit yang paling membutuhkan vaksin, termasuk HIV, malaria, dan TBC, pada dasarnya ada di negara-negara miskin. Perusahaan farmasi dan perusahaan bioteknologi hanya memiliki sedikit insentif untuk mengembangkan vaksin untuk penyakit-penyakit ini karena potensi pendapatannya kecil. Bahkan di negara-negara yang lebih makmur, keuntungan finansial biasanya sangat minim dan risiko finansial dan risiko lainnya sangat besar.[37]
Sebagian besar pengembangan vaksin hingga saat ini bergantung pada pendanaan "dorongan" dari pemerintah, universitas, dan organisasi nirlaba.[38] Banyak vaksin yang sangat efektif dari segi biaya dan bermanfaat bagi kesehatan masyarakat.[39] Jumlah vaksin yang diberikan telah meningkat secara dramatis dalam beberapa dekade terakhir.[40] Peningkatan ini, terutama dalam jumlah vaksin yang berbeda yang diberikan kepada anak-anak sebelum masuk ke sekolah mungkin disebabkan oleh mandat dan dukungan pemerintah, bukan karena insentif ekonomi.[41]
Paten
suntingMenurut Organisasi Kesehatan Dunia (WHO), penghalang terbesar untuk produksi vaksin di negara-negara kurang berkembang bukanlah paten, melainkan persyaratan keuangan, infrastruktur, dan tenaga kerja yang substansial yang diperlukan untuk memasuki pasar. Vaksin adalah campuran senyawa biologis yang kompleks, dan tidak seperti obat resep, tidak ada vaksin generik yang sebenarnya. Vaksin yang diproduksi oleh fasilitas baru harus menjalani pengujian klinis lengkap untuk keamanan dan kemanjuran oleh produsen. Untuk sebagian besar vaksin, proses spesifik dalam teknologi telah dipatenkan. Hal ini dapat diakali dengan metode produksi alternatif, namun hal ini membutuhkan infrastruktur penelitian dan pengembangan serta tenaga kerja yang terampil. Dalam kasus beberapa vaksin yang relatif baru, seperti vaksin human papillomavirus, paten dapat menjadi penghalang tambahan.[42]
Ketika peningkatan produksi vaksin sangat dibutuhkan selama pandemi COVID-19 pada tahun 2021, Organisasi Perdagangan Dunia dan pemerintah di seluruh dunia mengevaluasi apakah akan mengesampingkan hak kekayaan intelektual dan paten pada vaksin COVID-19, yang akan "menghilangkan semua hambatan potensial terhadap akses tepat waktu terhadap produk medis COVID-19 yang terjangkau, termasuk vaksin dan obat-obatan, serta meningkatkan produksi dan pasokan produk medis esensial."[43]
Sejarah
suntingEdward Jenner menyadari bahwa mereka yang telah terinfeksi oleh cacar sapi (cowpox) sebelumnya, maka tidak akan terkena smallpox (Variola vera). Pada tahun 1796, Edward Jenner menggunakan sapi yang diinfeksi dengan cacar sapi (variolae vaccinae) untuk membuat vaksin yang melindungi masyarakat dari smallpox.[21] Ia menginokulasi seorang anak dengan cowpox dan kemudian menginfeksinya dengan smallpox. Anak tersebut tetap sehat, karena telah terkena cowpox sebelumnya. Inokulasi cowpox menyebabkan yang sakit lebih sedikit daripada inokulasi smallpox.
Lihat pula
suntingReferensi
sunting- ^ Melief, Cornelis J.M.; van Hall, Thorbald; Arens, Ramon; Ossendorp, Ferry; van der Burg, Sjoerd H. (2015). "Therapeutic cancer vaccines". Journal of Clinical Investigation. 125 (9): 3401–3412. doi:10.1172/JCI80009. ISSN 0021-9738. PMC 4588240 . PMID 26214521.
- ^ Bol, Kalijn F.; Aarntzen, Erik H. J. G.; Pots, Jeanette M.; Olde Nordkamp, Michel A. M.; van de Rakt, Mandy W. M. M.; Scharenborg, Nicole M.; de Boer, Annemiek J.; van Oorschot, Tom G. M.; Croockewit, Sandra A. J. (2016). "Prophylactic vaccines are potent activators of monocyte-derived dendritic cells and drive effective anti-tumor responses in melanoma patients at the cost of toxicity". Cancer Immunology, Immunotherapy. 65 (3): 327–339. doi:10.1007/s00262-016-1796-7. ISSN 0340-7004. PMC 4779136 . PMID 26861670.
- ^ Brotherton, Julia M.L. (2015). "HPV prophylactic vaccines: lessons learned from 10 years experience". Future Virology. 10 (8): 999–1009. doi:10.2217/fvl.15.60. ISSN 1746-0794.
- ^ Frazer, Ian H. (2014). "Development and Implementation of Papillomavirus Prophylactic Vaccines". The Journal of Immunology. 192 (9): 4007–4011. doi:10.4049/jimmunol.1490012. ISSN 0022-1767.
- ^ * United States Centers for Disease Control and Prevention (2011). A CDC framework for preventing infectious diseases. Diarsipkan 2017-08-29 di Wayback Machine. Accessed 11 September 2012. "Vaccines are our most effective and cost-saving tools for disease prevention, preventing untold suffering and saving tens of thousands of lives and billions of dollars in healthcare costs each year."
- American Medical Association (2000). Vaccines and infectious diseases: putting risk into perspective. Diarsipkan 2015-02-05 di Wayback Machine. Accessed 11 September 2012. "Vaccines are the most effective public health tool ever created."
- Public Health Agency of Canada. Vaccine-preventable diseases. Diarsipkan 2015-03-13 di Wayback Machine. Accessed 11 September 2012. "Vaccines still provide the most effective, longest-lasting method of preventing infectious diseases in all age groups."
- United States National Institute of Allergy and Infectious Diseases (NIAID). NIAID Biodefense Research Agenda for Category B and C Priority Pathogens. Diarsipkan 2016-03-04 di Wayback Machine. Accessed 11 September 2012. "Vaccines are the most effective method of protecting the public against infectious diseases."
- ^ Zimmer, Carl (20 November 2020). "2 Companies Say Their Vaccines Are 95% Effective. What Does That Mean? You might assume that 95 out of every 100 people vaccinated will be protected from Covid-19. But that's not how the math works". The New York Times. Diakses tanggal 21 November 2020.
- ^ Fiore, Anthony E.; Bridges, Carolyn B.; Cox, Nancy J. (2009). Compans, Richard W.; Orenstein, Walter A., ed. Vaccines for Pandemic Influenza. 333. Berlin, Heidelberg: Springer Berlin Heidelberg. hlm. 43–82. doi:10.1007/978-3-540-92165-3_3. ISBN 978-3-540-92164-6.
- ^ Chang, Yuli; Brewer, Noel T.; Rinas, Allen C.; Schmitt, Karla; Smith, Jennifer S. (2009). "Evaluating the impact of human papillomavirus vaccines". Vaccine. 27 (32): 4355–4362. doi:10.1016/j.vaccine.2009.03.008.
- ^ Liesegang, Thomas J. (2009). "Varicella zoster virus vaccines: effective, but concerns linger". Canadian Journal of Ophthalmology. 44 (4): 379–384. doi:10.3129/i09-126.
- ^ Organisasi Kesehatan Dunia. "Global Vaccine Action Plan 2011-2020". Diarsipkan dari versi asli tanggal 14 April 2014.
- ^ Baxby, Derrick (1999). "Edward Jenner's Inquiry; a bicentenary analysis". Vaccine. 17 (4): 301–307. doi:10.1016/S0264-410X(98)00207-2.
- ^ Pasteur, Louis (1881). "An Address on the Germ Theory". The Lancet. 118 (3024): 271–272. doi:10.1016/S0140-6736(02)35739-8.
- ^ a b "Vaccine Types". National Institute of Allergy and Infectious Disease. 1 Juli 2019. Diarsipkan dari versi asli tanggal 24 Juni 2021. Diakses tanggal 28 Juni 2021.
- ^ a b Baxter, D. (2007). "Active and passive immunity, vaccine types, excipients and licensing". Occupational Medicine. 57 (8): 552–556. doi:10.1093/occmed/kqm110. ISSN 0962-7480.
- ^ "Jenis-Jenis Vaksin". Dasar-Dasar Keamanan Vaksin, WHO. Diarsipkan dari versi asli tanggal 2021-01-25. Diakses tanggal 28 Juni 2021.
- ^ Batah, Ali M.; Ahmad, Tarek A. (2020). "The development of ghost vaccines trials". Expert Review of Vaccines. 19 (6): 549–562. doi:10.1080/14760584.2020.1777862. ISSN 1476-0584.
- ^ "Different Types of Vaccines". The History of Vaccines. Diakses tanggal 28 Juni 2021.
- ^ a b "MODUL 1 – Tipe Vaksin - DASAR KEAMANAN VAKSIN WHO". in.vaccine-safety-training.org. Diarsipkan dari versi asli tanggal 2019-01-17. Diakses tanggal 2019-01-17.
- ^ "Active and passive immunity, vaccine types, excipients and licensing.=Occup. Med". 57. 2007: 552–556. doi:10.1093/occmed/kqm110. PMID 18045976.
- ^ Vartak, Abhishek; Sucheck, Steven J. (2016-04-19). "Recent Advances in Subunit Vaccine Carriers". Vaccines. 4 (2). doi:10.3390/vaccines4020012. ISSN 2076-393X. PMC 4931629 . PMID 27104575.
- ^ a b Stern AM, Markel H (2005). "The history of vaccines and immunization: familiar patterns, new challenges". Health Aff. 24 (3): 611–21. doi:10.1377/hlthaff.24.3.611. PMID 15886151.
- ^ "Institute for Vaccine Safety – Thimerosal Table". Diarsipkan dari versi asli tanggal 2005-12-10.
- ^ Wharton, Melinda E.; National Vaccine Advisory committee "U.S.A. national vaccine plan" Error in webarchive template: Check
|url=value. Empty. - ^ http://www.npl.co.uk/environment/vam/nongaseouspollutants/ngp_metals.html Error in webarchive template: Check
|url=value. Empty. - ^ Grammatikos, Alexandros P.; Mantadakis, Elpis; Falagas, Matthew E. (June 2009). "Meta-analyses on Pediatric Infections and Vaccines". Infectious Disease Clinics of North America. 23 (2): 431–57. doi:10.1016/j.idc.2009.01.008. PMID 19393917.
- ^ Neighmond, Patti (2010-02-07). "Adapting Vaccines For Our Aging Immune Systems". Morning Edition. NPR. Diarsipkan dari versi asli tanggal 2012-09-05. Diakses tanggal 2014-01-09.
- ^ Schlegel; et al. (August 1999). "Comparative efficacy of three mumps vaccines during disease outbreak in eastern Switzerland: cohort study". BMJ. 319 (7206): 352. doi:10.1136/bmj.319.7206.352. PMC 32261 . PMID 10435956. Diakses tanggal 2014-01-09.
- ^ Préziosi, M.; Halloran, M.E. (2003). "Effects of Pertussis Vaccination on Disease: Vaccine Efficacy in Reducing Clinical Severity". Clinical Infectious Diseases. Oxford Journals. 37 (6): 772–779. doi:10.1086/377270.
- ^ Orenstein WA, Papania MJ, Wharton ME (2004). "Measles elimination in the United States". J Infect Dis. 189 (Suppl 1): S1–3. doi:10.1086/377693. PMID 15106120.
- ^ a b c "Measles—United States, January 1 – April 25, 2008". Morb. Mortal. Wkly. Rep. 57 (18): 494–8. May 2008. PMID 18463608.
- ^ Wisnubrata (2017-09-02). Wisnubrata, ed. "Mengenal Berbagai Efek Samping Imunisasi: Bahaya Atau Tidak?". Kompas.com (dalam bahasa Inggris). Diakses tanggal 2018-08-07.
- ^ Morein B, Hu KF, Abusugra I (2004). "Current status and potential application of ISCOMs in veterinary medicine". Adv Drug Deliv Rev. 56 (10): 1367–82. doi:10.1016/j.addr.2004.02.004. PMID 15191787.
- ^ Firdos Alam Khan (2011-09-20). Biotechnology Fundamentals. CRC Press. hlm. 270. ISBN 978-1439820094.
- ^ WHO to trial Nanopatch needle-free delivery system| ABC News, 16 Sep 2014| "Archived copy". Diarsipkan dari versi asli tanggal 2015-04-02. Diakses tanggal 2015-09-15.
- ^ "Australian scientists develop 'needle-free' vaccination". The Sydney Morning Herald. 18 August 2013. Diarsipkan dari versi asli tanggal 25 September 2015.
- ^ Vaxxas raises $25m to take Brisbane's Nanopatch global| Business Review Weekly, 10 February 2015 |"Archived copy". Diarsipkan dari versi asli tanggal 2015-03-16. Diakses tanggal 2015-03-05.
- ^ Goodman, Jesse L. (2005-05-04). "Statement by Jesse L. Goodman, M.D., M.P.H. Director Center for Biologics, Evaluation and Research Food and Drug Administration U.S. Department of Health and Human Services on US Influenza Vaccine Supply and Preparations for the Upcoming Influenza Season before Subcommittee on Oversight and Investigations Committee on Energy and Commerce United States House of Representatives". Diarsipkan dari versi asli tanggal 2008-09-21. Diakses tanggal 2008-06-15.
- ^ Olesen OF, Lonnroth A, Mulligan B (January 2009). "Human vaccine research in the European Union". Vaccine. 27 (5): 640–645. doi:10.1016/j.vaccine.2008.11.064. PMC 7115654 . PMID 19059446.
- ^ Jit M, Newall AT, Beutels P (April 2013). "Key issues for estimating the impact and cost-effectiveness of seasonal influenza vaccination strategies". Human Vaccines & Immunotherapeutics. 9 (4): 834–840. doi:10.4161/hv.23637. PMC 3903903 . PMID 23357859.
- ^ Newall AT, Reyes JF, Wood JG, McIntyre P, Menzies R, Beutels P (February 2014). "Economic evaluations of implemented vaccination programmes: key methodological challenges in retrospective analyses". Vaccine. 32 (7): 759–765. doi:10.1016/j.vaccine.2013.11.067. PMID 24295806.
- ^ Roser, Max; Vanderslott, Samantha (2013-05-10). "Vaccination". Our World in Data. Diarsipkan dari versi asli tanggal 2020-09-01. Diakses tanggal 2019-05-03.
- ^ "Increasing Access to Vaccines Through Technology Transfer and Local Production" (PDF). World Health Organization. 2011. Diarsipkan dari versi asli (PDF) tanggal 2015-11-23.
- ^ Christy Somos (7 May 2021). "Everything you need to know about the WTO's COVID-19 vaccine patent proposal". CTV News. Diarsipkan dari versi asli tanggal 23 May 2021. Diakses tanggal 23 May 2021.
Vartak, Abhishek; Sucheck, Steven J. (2016-04-19). "Recent Advances in Subunit Vaccine Carriers". Vaccines. 4 (